Dekubitusprophylaxe: Maßnahmen und Ziele in der Pflege
Ein Dekubitus, vielen noch als Druckgeschwür bekannt, ist nach wie vor eine ernstzunehmende und häufige Komplikation in der außerklinischen Intensivpflege. Der folgende Artikel gibt einen Überblick über die Stadien, Risikofaktoren und Maßnahmen zur Dekubitusprophylaxe.
Achtung! Die folgenden Bilder können verstörend wirken.
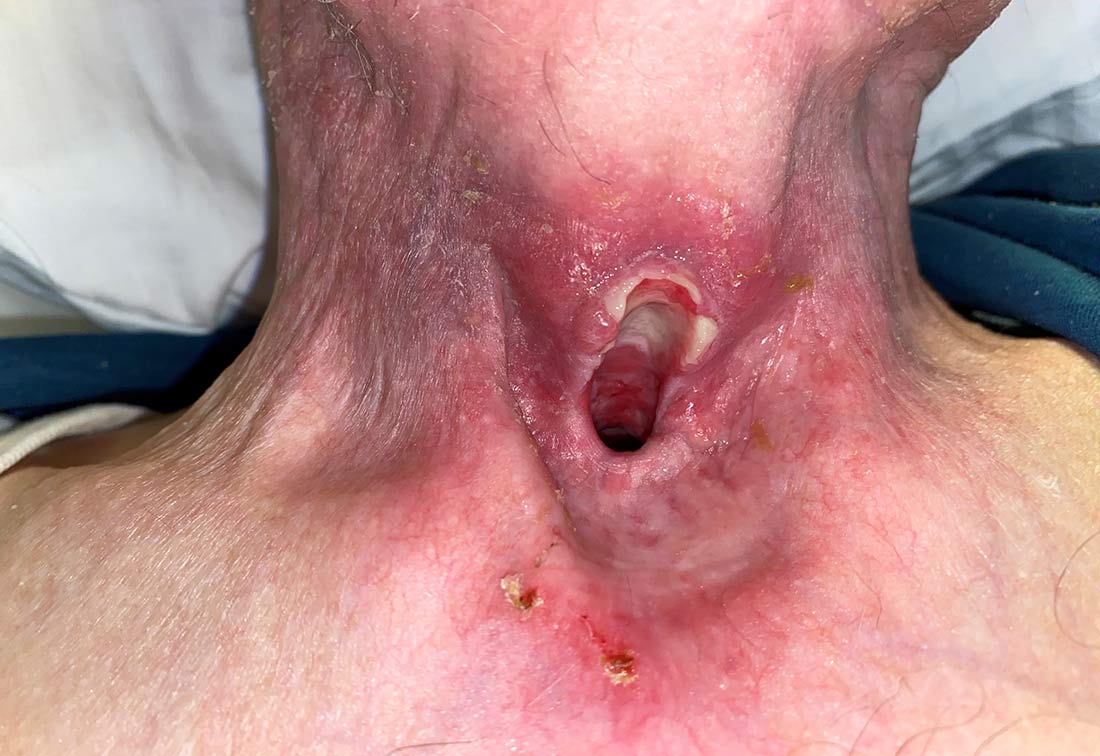
Dekubitus Kategorie 4 eines Patienten, verursacht durch ein Tracheostoma | © ZBI Gruppe
Was ist ein Dekubitus? Definition und Klassifizierung
„Eine Druckschädigung oder Druckgeschwür (Dekubitus) ist eine lokalisierte Schädigung der Haut und des darunterliegenden Gewebes, die in der Regel über einem knöchernen Vorsprung liegt oder mit einem medizinischen oder anderem Gerät/Hilfsmittel zusammenhängt. Die Schädigung kann sich als intakte Haut oder als offenes Ulcus darstellen und schmerzhaft sein. Die Schädigung entsteht als Folge von intensivem und/oder längerem Druck oder Druck in Kombination mit Scherkräften. Die Druck- und Scherkrafttoleranz des Gewebes kann auch durch Mikroklima, Ernährung, Durchblutung, Komorbiditäten und den Zustand des Gewebes beeinflusst werden.“ (dck media 2021)
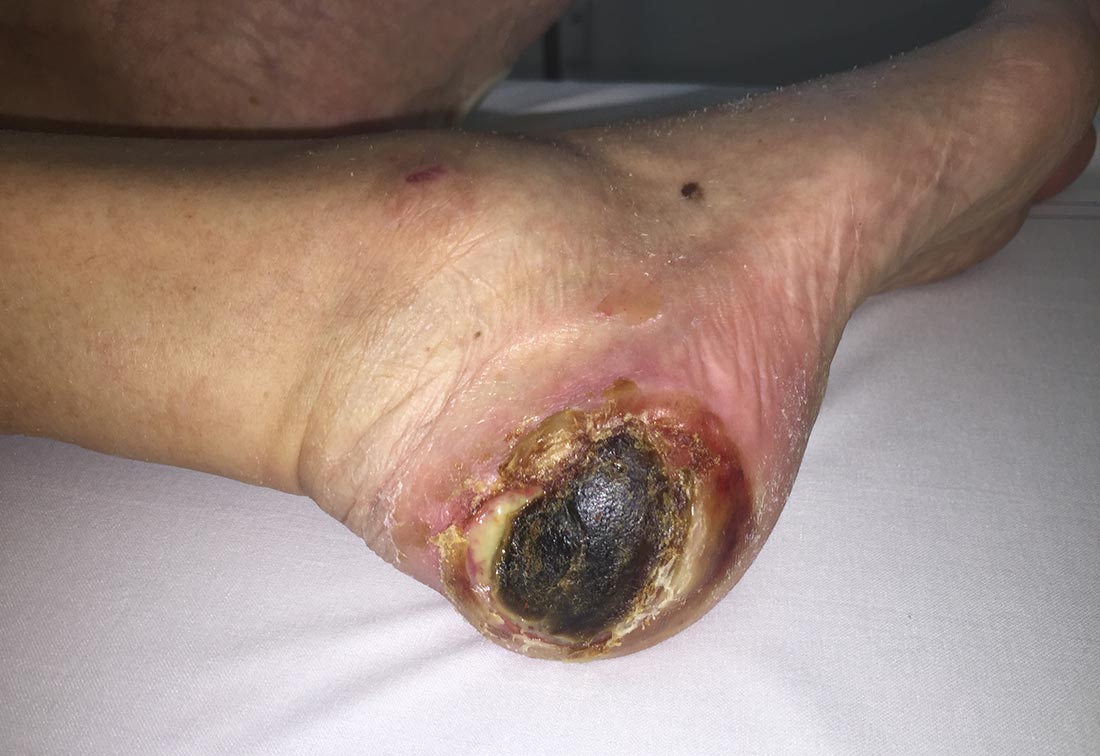
Dekubitalgeschwür an der Ferse (Fersendekubitus), Kategorie unklassifiziert | © ZBI Gruppe
Überarbeitung und Bestätigung der Dekubitus-Klassifizierung
Bereits 2016 haben die internationalen Fachgesellschaften EPUAP (European Pressure Ulcer Advisory Panel), NPIAP (National Pressure Injury Advisory Panel) und PPPIA (Pan Pacific Pressure Injury Alliance) die Definition sowie die Klassifizierung des Dekubitus überarbeitet. Seitdem wird von einer Druckschädigung (Pressure Injury) gesprochen, da diese Bezeichnung alle druckbedingten Schädigungen der Haut- und Gewebeschichten umfasst. Bei einer Druckschädigung des Stadiums 2 liegt eine epidermale Wunde vor. Erst ab Stadium 3 handelt es sich definitionsgemäß um ein Ulkus. Mit der 2019 veröffentlichten 3. Auflage der internationalen Guideline der EPUAP/NPIAP/PPIA “Prevention and treatment of Pressure Ulcers/Injuries: Clinical Practice Guideline” wurden sowohl Definition wie auch Klassifikation noch einmal bestätigt.
Unsere Stellenangebote für Berlin und Hamburg
Dekubitus-Kategorien und Sonderformen
Der Schweregrad eines Dekubitus wird in vier Kategorien und vier möglichen Sonderformen eingeteilt. Die Einstufung in Kategorien entspricht derzeit der modernsten Bezeichnung und wird von EPUAP und NPUAP empfohlen. Die Einteilung nach Dekubitus-Grad (nach Shea) erfolgt im Klinik-Bereich aufgrund der ICD. Dekubitus-Kategorie, -Grad und -Stadium ist gleichbedeutend.
Dekubitus Kategorie I:
Bei einem Dekubitus Grad I weisen die Patienten eine Druckschädigung mit nicht wegdrückbarem Erythem bei intakter Haut auf. Vergleich dazu Fingertest nach Phillips.
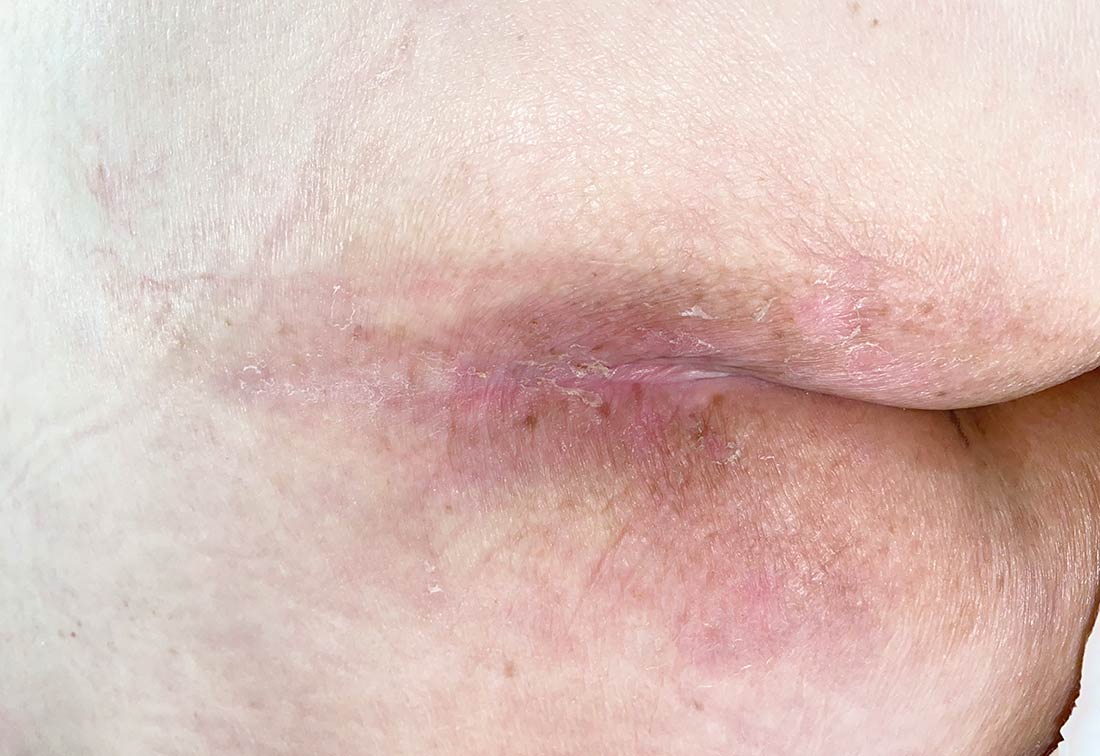
Dekubitus Kategorie 1: Druckschädigung mit dauerhafter Hautrötung | © ZBI Gruppe
Dekubitus Kategorie II:
Eine Druckschädigung mit teilweisem Hautverlust bei exponierter Dermis klassifiziert einen Dekubitus Grad 2. Es können wassergefüllte Blasen ohne Verfärbung sowie oberflächliche Wunden, die an eine Hautabschürfung erinnern, auftreten.
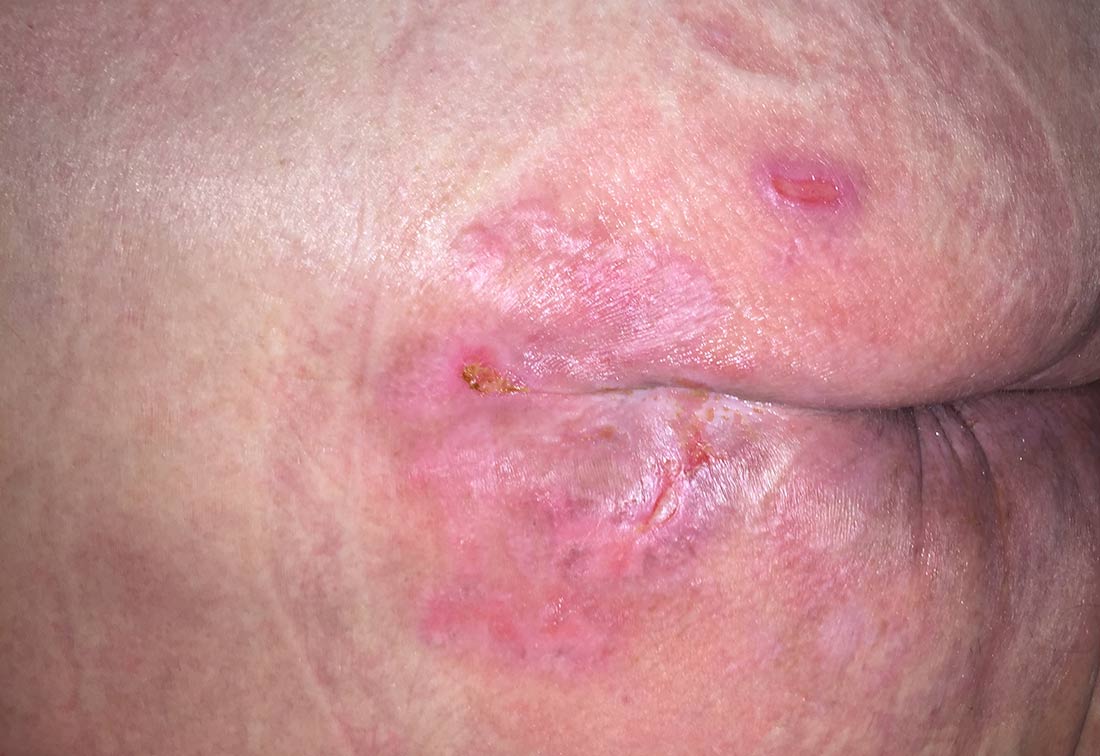
Dekubitus Kategorie 2 mit ersten Hautschädigungen | © ZBI Gruppe
Dekubitus Kategorie III:
Der Verlust aller Hautschichten kennzeichnet einen Dekubitus Grad 3. Jetzt kann von einem Ulkus gesprochen werden. Die Tiefe der Gewebeschädigung ist je nach anatomischer Lage des Ulkus variabel.
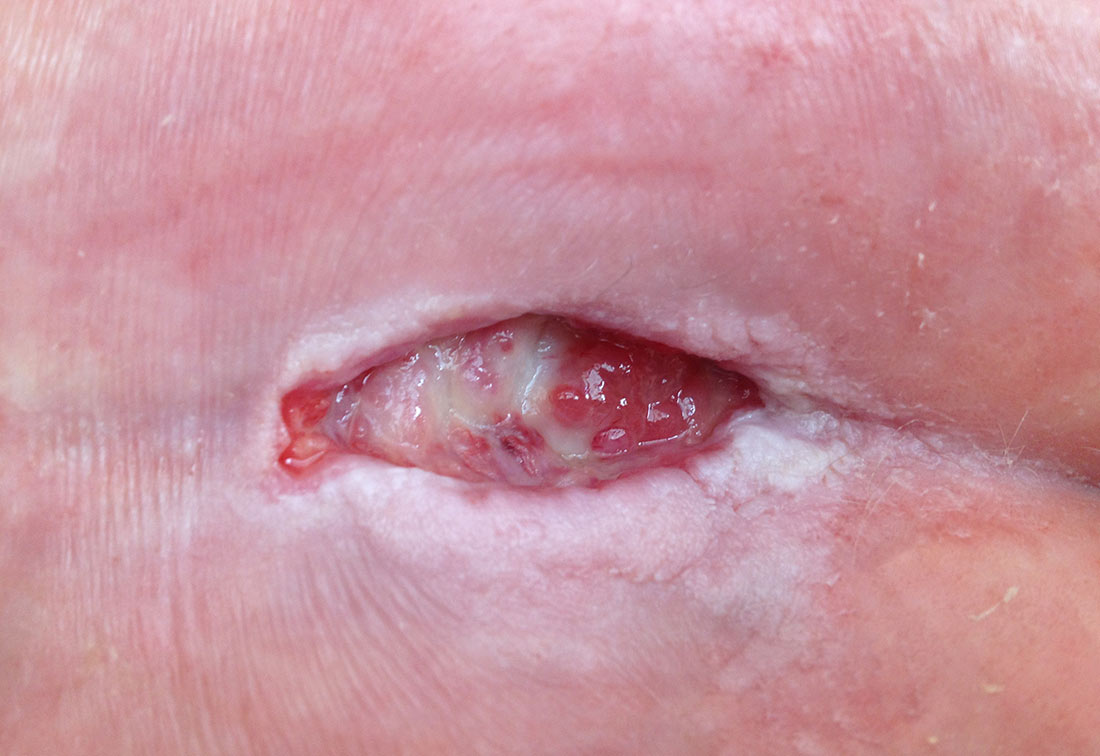
Druckschädigung/Dekubitus Kategorie 3: Ulkus, der Schmerzen verursacht | © ZBI Gruppe
Dekubitus Kategorie IV:
Handelt es sich um einen Dekubitus Grad 4, kommt es zum vollständigen Verlust von Haut und Gewebe mit freiliegenden oder direkt tastbaren Anteilen tief liegender Gewebsschichten (Faszien, Muskel, Sehnen, Bänder, Knorpel oder Knochen).
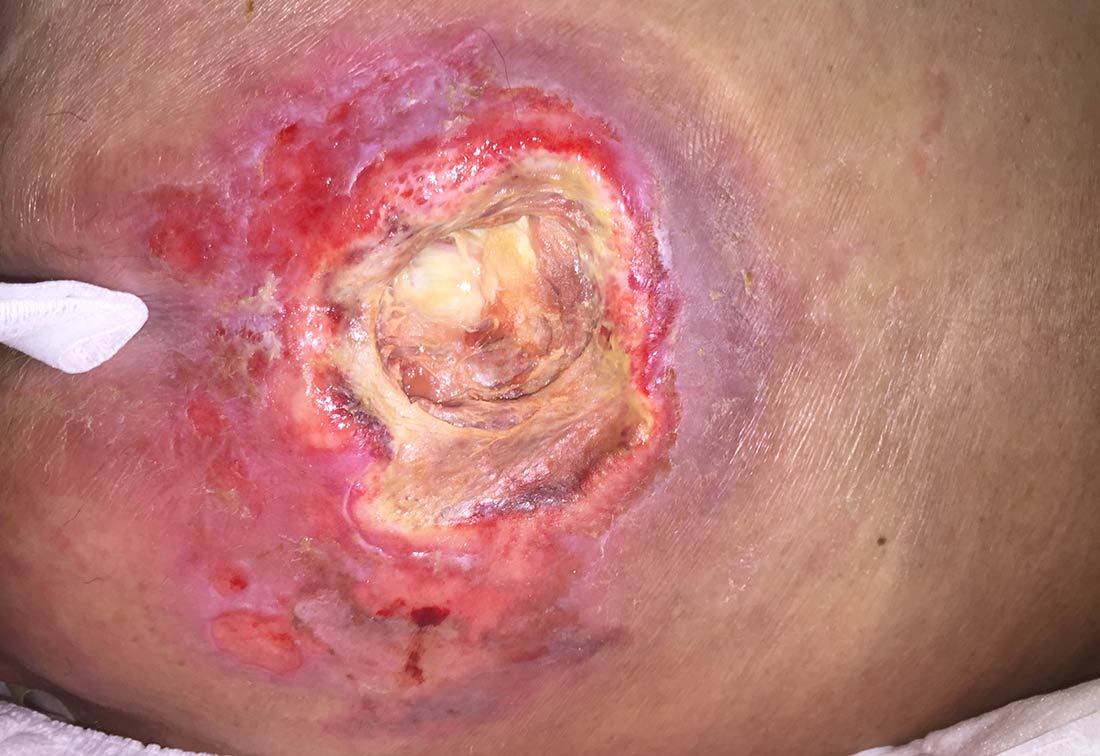
Bei einem Dekubitus Kategorie 4 sind alle Hautschichten von der Druckschädigung betroffen | © ZBI Gruppe
Nicht-klassifizierbare Druckschädigung:
Ist das Ausmaß der Gewebeschädigung trotz vollständigem Haut- und Gewerbeverlustes nicht erkennbar, da es von Belägen oder Nekrosen verdeckt ist, spricht man von einer nicht-klassifizierbaren Druckschädigung. Es besteht also ein verdeckter vollständiger Haut- und Gewebeverlust. Nach einer Entfernung der bedeckenden Beläge oder Nekrosen wird ein Ulkus der Kategorie 3 oder 4 sichtbar.
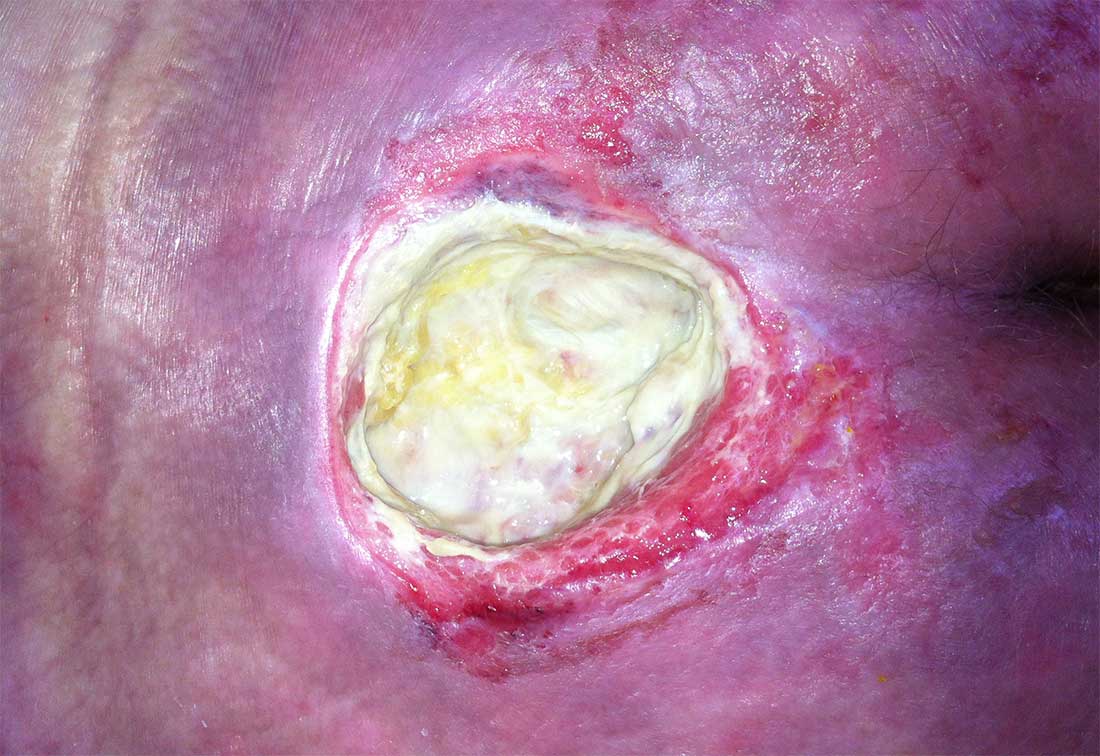
Nicht-klassifizierbare Druckschädigung: ein Dekubitalgeschwür mit vollständigem Haut- und Gewebeverlust | © ZBI Gruppe
Tiefe Gewebedruckschädigung:
“Intakte oder nicht intakte Haut mit einem lokalisierten Bereich mit anhaltender, nicht wegdrückbarer, tiefroter, rötlichbrauner, livider Verfärbung oder epidermaler Abtrennung, die ein dunkles Wundbett oder eine blutgefüllte Blase erkennen lässt.” (dck media 2021)
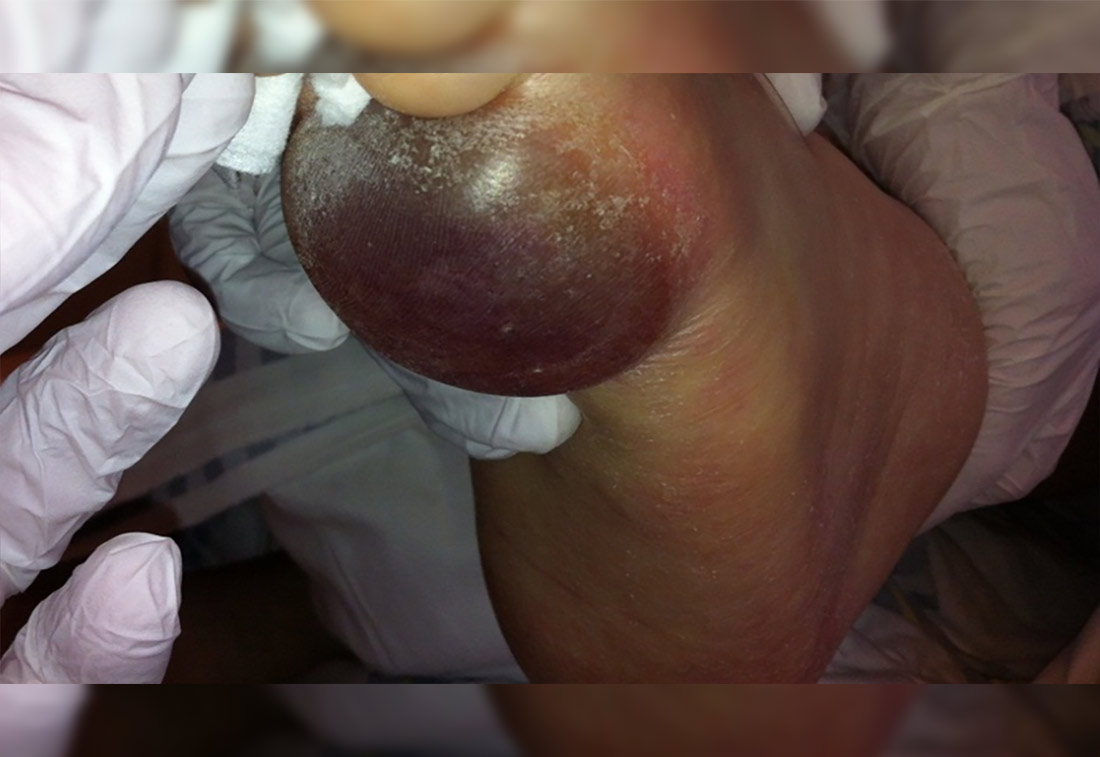
Bei einer tiefen Gewebedruckschädigung tritt eine dunkle Hautverfärbung auf | © ZBI Gruppe
Medizinprodukte- /Hilfsmittel/Geräteassoziierte Druckschädigungen
Durch medizinische Geräte, Medizinprodukte bzw. Hilfsmittel ausgelöste Druckschädigungen werden als Medizinprodukte-/ Hilfsmittel-/Geräte-assoziierte Druckschädigungen (medical-device-related-pressure-injury = MDRPI) bezeichnet.
Diese Sonderform beschreibt die Ätiologie, also die Ursache, für die Druckschädigung und ist als Additiv zur Kategorisierung postuliert. Sie haben meist die Form des druckausübenden Hilfsmittels/Medizinproduktes.
Druckschädigungen der Schleimhaut werden gesondert betrachtet.
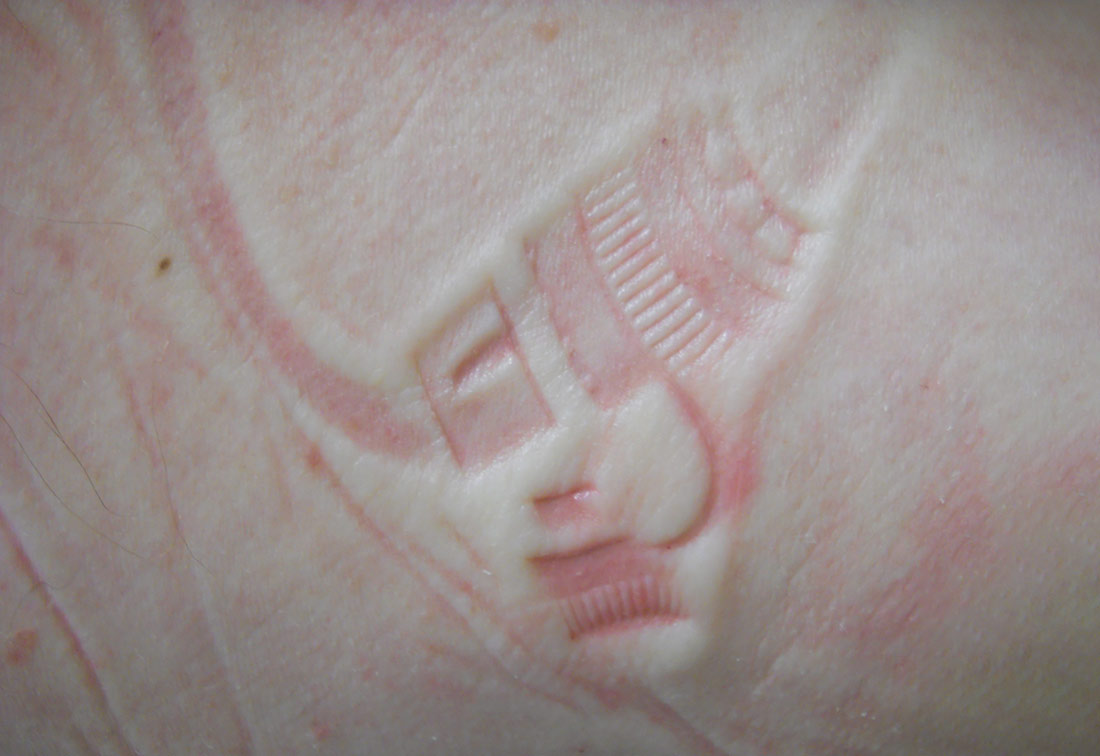
Medizinische Hilfsmittel und Produkte, wie PEG-Sonden, können zu einer Druckschädigung führen | © ZBI Gruppe
Schleimhautdruckschädigung
Die Druckschädigung ist an einer Schleimhaut auf Basis eines Zusammenhangs mit einem medizinischen Gerätes/Medizinproduktes zu erkennen. Die Schleimhautdruckschädigung kann nicht klassifiziert werden.
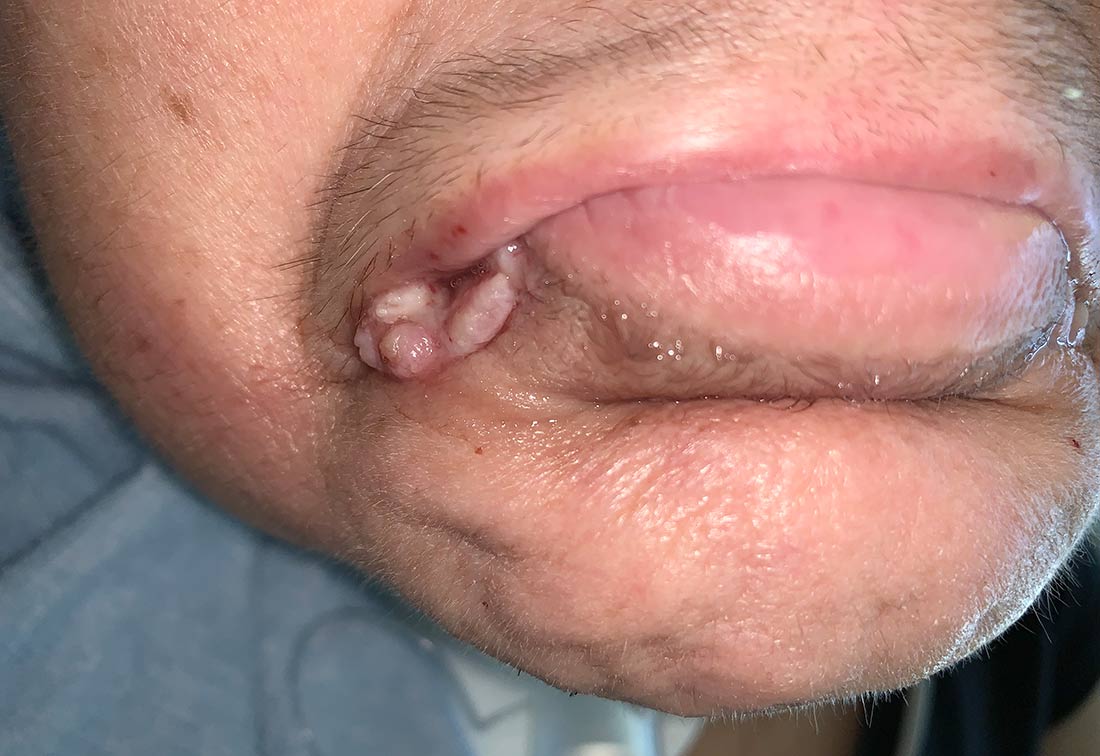
Auch im Schleimhautbereich (wie dem Mund) können durch medizinische Hilfsmittel Dekubitalulcerationen entstehen | © ZBI Gruppe
Risikofaktoren zur Entstehung eines Dekubitus
Druckschädigung an einer Hautstelle, mit und ohne Gewebeschädigung, unterliegen generell intrinsischen und extrinsischen Faktoren. Diese Faktoren eines Dekubitalgeschwürs sollten in der Edukation und Beratung von Personen der Pflege (Fachpersonen sowie an- und zugehörige Personen des Patienten) als Thema behandelt werden.
- So sind intrinsische Faktoren reduzierte Mobilität bzw. Immobilität, das Alter der Patienten, Flüssigkeitszustand der Gewebe (vgl. Exsikkose), das Gewicht und die körperliche und seelische Verfassung der Klienten, eine tragende Rolle bei der Entstehung der Druckschädigungen. Ebenso fördern Stoffwechsel- und neurologische Erkrankungen, auch mit Sensibilitätsstörungen einhergehend, das Vorhandensein von Infektionen unterschiedlichster Genese und eine vorliegende Mangelernährung die Ausbildung der Druckschädigungen und Ulzera.
- Extrinsische Faktoren für die Entstehung eines Dekubitalgeschwürs sind durch die Pflege, egal ob professionelle Pflege oder Laienpflege, direkt beeinflussbar. Hebe-, Lagerungs- und Verbandstechniken sind genauso zu bedenken wie die Lage von Sonden und Kathetern.
Maßnahmen zur Dekubitusprophylaxe
Um das Entstehungsrisiko von Druckschädigungen zu minimieren (Prophylaxe) und eine optimale Wundtherapie zu gewährleisten, sind bestimmte Faktoren wesentlich. Die Maßnahmen unterteilen sich grundlegend in die Verkürzung und die Verminderung der Stärke der Druckeinwirkung auf eine Hautstelle. Ebenso wird die Schutzbarriere der Haut unterstützt. Hierzu zählen:
- Druckentlastung und Freilagerung von Körperteilen
- Weichlagerung , Umlagerung und Mikrolagerungen
- individuell angepasste Lagerungsintervalle
- Haut und Körperpflege, Ventilation und Beobachtung und Anpassung des Mikroklima (Staunässe vermeiden!).
- guter Ernährungs- und Allgemeinzustand
- Integration psychosozialer Aspekte in ein ganzheitliches Wundmanagement
Dekubitusrisikoerkennung/Pflegeanamnese
Ziel einer guten Pflegekraft ist es, die Entstehung von Druckschädigungen und eines Dekubitus zu verhindern und bereits bestehende Druckschädigungen fachgerecht zu therapieren. Die Einschätzung des individuellen Dekubitusrisikos muss daher bei jedem Patient in direkt am Aufnahmetag erfolgen. Bereits bestehende Wunden sind sofort zu dokumentieren und zu klassifizieren, idealerweise mittels Fotodokumentation. Um das Dekubitusrisiko zu ermitteln, wird eine Pflegeanamnese erhoben und der Patient auf begünstigende Faktoren hin untersucht. Als Richtlinie sollte ein sogenanntes Assessment durchgeführt werden, dies gibt auch unser nationaler “Expertenstandard Dekubitusprophylaxe in der Pflege” vor.
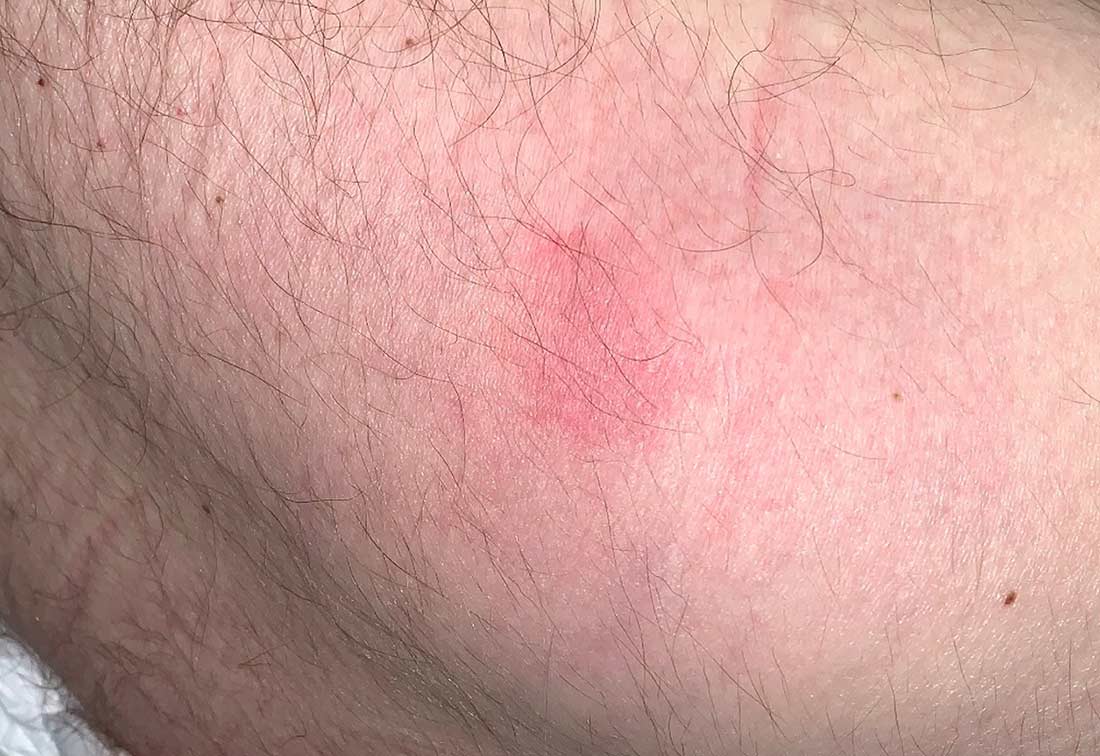
Bei bestehenden Erythemen ist die Dekubitusprophylaxe unerlässlich | © ZBI Gruppe
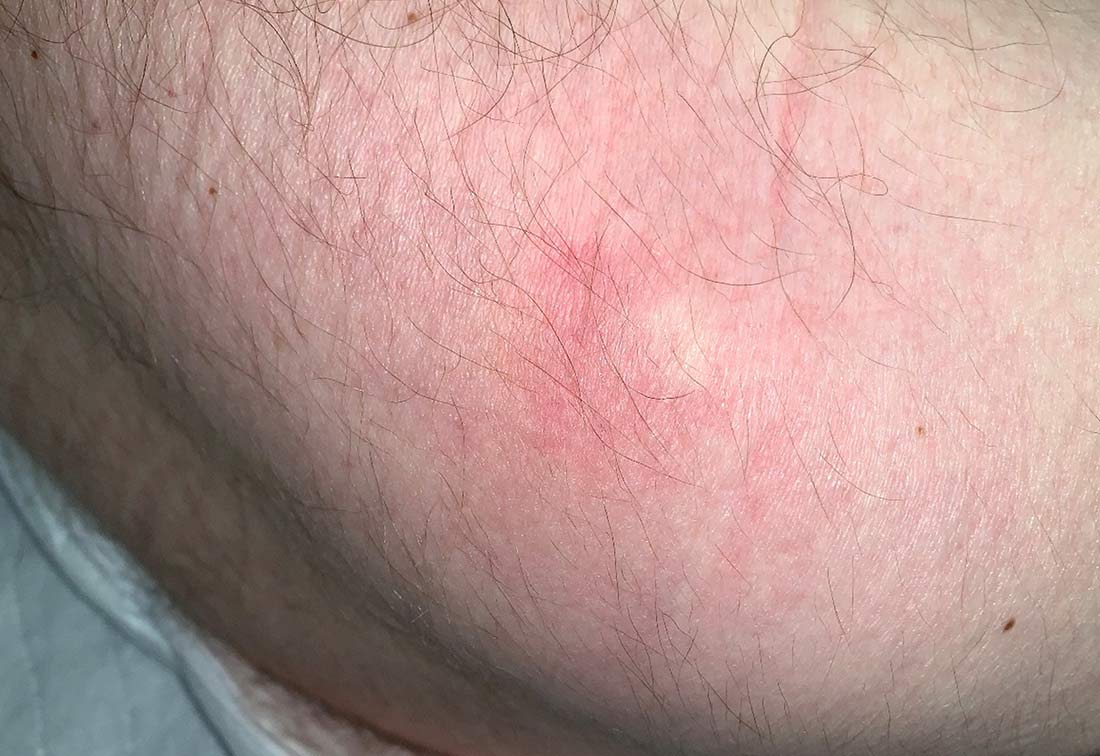
Auch (noch) wegdrückbare Erytheme müssen zur weiteren Dekubitusprophylaxe zwingend beobachtet und dokumentiert werden | © ZBI Gruppe
Fingertest nach Phillips
Ein wichtiges Mittel um einen bereits entstandenen Dekubitus der Kategorie I zu erkennen ist der sogenannte Fingertest nach Phillips. Damit kann man einen Dekubitus ersten Grades von einer Hautrötung anderer Ursache unterscheiden. Der Test wurde von Jenny Phillips 1997 beschrieben.
- Entsteht beim Drücken mit dem Finger auf eine Hautrötung ein weißer Umriss und erscheint der Fingerabdruck nach dem Loslassen für einen kurzen Moment weiß, ist dies eine wegdrückbare Rötung. Der Fingertest wird als negativer Fingertest eingeschätzt. Es liegt kein Dekubitus vor, sondern ein allergisch oder entzündlich bedingtes Erythem.
- Ist die Rötung nicht wegdrückbar und bleibt nach Loslassen bestehen, ist der Fingertest positiv: Es liegt eine druckbedingte Hautschädigung vor.
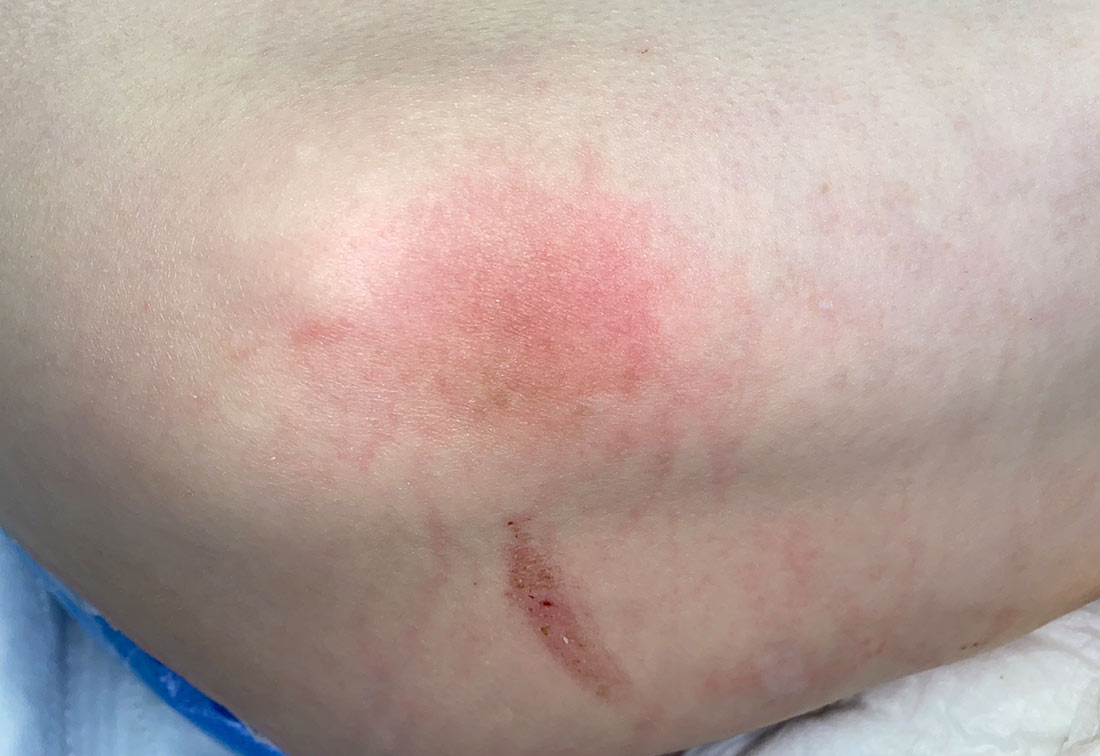
Ein Erythem, das sich nicht wegdrücken lässt, zählt als Dekubitus Kategorie 1 | © ZBI Gruppe
Dekubitusprophylaxe mittels Lagerung: Intervalle & Konzept
Lagerungsintervalle werden individuell an den Zustand des Patienten angepasst. Ziel ist es, individuell gut verträgliche Zeitfenster zwischen zwei Positionswechseln zu ermitteln, angelehnt an die jeweiligen Empfehlungen der Lagerungskonzepte (z.B. in einem zweistündigen Intervall bei der LiN-Lagerung). Dafür ist das Führen eines Lagerungsprotokolls unerlässlich, denn die Pflege muss Maßnahmen zur Dekubitusprophylaxe unter anderem der Pflegekasse gegenüber nachweisen. Der Bundesgerichtshof hat entschieden, dass die getroffenen prophylaktischen und therapeutischen Maßnahmen sowie ein vorliegendes Dekubitusrisiko schriftlich fixiert sein müssen.
Maßnahmen der Dekubitusprophylaxe
Die Maßnahmen unterteilen sich grundlegend in die Verkürzung und die Verminderung der Stärke der Druckeinwirkung auf eine Hautstelle. Ebenso wird die Schutzbarriere unserer Haut unterstützt. Hierzu zählen:
- Druckentlastung und Freilagerung von Körperteilen, Weichlagerung, Umlagerung und Mikrolagerungen
- individuell angepasste Lagerungsintervalle
- Haut und Körperpflege, Ventilation und Beobachtung und Anpassung des Mikroklima (Staunässe vermeiden!).
Pflegehilfsmittel zur Dekubitusprophylaxe und Therapie
Die zum Einsatz kommenden Pflegehilfsmittel müssen sorgfältig ausgewählt werden. Nicht jeder Patient ist auf einer Weichlagerungs- oder Wechseldruckmatratze gut aufgehoben.
Weichlagerungs-Systeme zur Vermeidung von Druckgeschwüren
Ein Großteil der Antidekubitus-Systeme basieren auf dem Wirkprinzip einer Vergrößerung der Auflagefläche des Körpers. Dieses wird durch eine optimale Anpassung des Hilfsmittels erreicht. Es gilt: Je besser sich die Hilfsmitteloberfläche an den Patienten anpasst, desto größer wird die Auflagefläche. Der Auflagedruck wird gleichmäßiger verteilt. Viele Jahre hat man Patienten sehr weich gelagert. Diese Lagerung wurde auch als Super-Weichlagerung bezeichnet.
Wechseldrucksysteme
Wechseldruckmatratzen bestehen aus verschieden angeordneten Luftkissen. Diese werden abwechselnd mit Luft aufgepumpt. Dadurch wird eine mehrfach stündlich wechselnde Druckentlastung geboten. Wechseldruck-Systeme sind über viele Jahre uneingeschränkt zum Einsatz gekommen. Doch auch beim Einsatz von Wechseldrucksystemen können beim Betroffenen negative Begleiterscheinungen auftreten. Beispielsweise kann sich der Muskeltonus erhöhen oder sogar Spastiken hervorgerufen werden. Zudem sollten bestimmte Patientengruppen nicht mit Wechseldruck-Systemen versorgt werden. Dazu zählen vor allem Schmerz- und wahrnehmungsgestörte Personen, wie beispielsweise Demenzerkrankte, Schlaganfallpatienten oder Menschen im Wachkoma und/oder mit minimalen Bewusstseinszustand.
Systeme zur Stimulation von Mikrobewegungen
Das Wirkprinzip der Micro-Stimulations-Systeme basiert wesentlich auf den theoretischen Grundlagen der Basalen Stimulation, dem Bobath-Konzept und der Kinästhetik. Sie bestehen aus einer Unterfederung mit Flügelfedern und einer dazu passenden Schaumstoffmatratze. Jede (Mikro-)Bewegung wird von dieser Unterfederung aufgenommen und kommt den Patienten als Bewegungsimpuls wieder zu Gute. Dadurch fördern und erhalten Micro-Stimulations-Systeme die Eigenbewegung, Restmobilität und Wahrnehmung und unterstützen das Herabsenken der Muskeltonus.
Außerdem bieten MiS Micro-Stimulations-Systeme dem Körper eine einheitliche Auflagefläche zur gleichmäßigen Druckverteilung. Durch diese Eigenschaften eignet sich diese Art von Systemen besonders gut zum Einsatz bei Schmerzpatienten, Demenzerkrankten, bei Menschen mit Körperbildstörungen (z. B. Multiple Sklerose, Schädel-Hirn-Trauma, Querschnitt etc.) und bei Personen mit einem Schlaganfall. Erfahrungen haben auch gezeigt, dass sich ihr Einsatz positiv auf das Schlafverhalten von Demenzerkrankten auswirken kann.
Dekubitusprophylaxe mithilfe intelligenter Matratzen und Betten
Die Digitalisierung hat Einzug in den Pflegealltag gehalten. Eine pflegerische Unterstützung rund um die Uhr bieten neuerdings intelligente Matratzen. Sie sind mit Sensoren ausgestattet und informieren mit Hilfe spezieller Apps über den Status und Statusveränderungen der Patienten. Verschiedene Parameter, u.a. Risikofaktoren für die Entstehung oder Verschlechterung eines Dekubitus, werden regelmäßig erfasst und an Angehörige oder Pflegefachkräfte übermittelt.
Folgende Parameter können aktuell von intelligenten Matratzen beobachtet werden:
- Feuchtigkeit
- Bewegung
- Vitalität (wie Atmung und Pulsfrequenz)
- Körpergewicht
- Bettan- und -abwesenheit
- Sturzereignisse
Wundliegen vermeiden durch Stimulation
Über gezielte Stimulation mittels Sensoren in der intelligenten Matratze werden die Patienten zur Bewegung angeregt, wenn zu langes stilles Liegen erkannt wurde. Neben der pflegerischen Bewegungsförderung eine ergänzende Maßnahme, um das Dekubitusrisiko zu verringern.
Umlagerungssysteme
Diese Systeme (Bsp: TOTO® Lateral Turning System, The Turn All System) bestehen aus einer digitalen Steuereinheit sowie einer Plattform, die unter der Matratze angebracht wird. Zu benutzerdefinierten Zeiten werden die Patienten automatisch umgelagert, sodass die empfindlichsten Körperbereiche entlastet werden und einem Dekubitalgeschwür vorgebeugt werden kann.
Wichtig!
- Bei der Nutzung eines Antidekubitus-Systems ist in aller Regel die persönliche Umlagerung der Patienten trotzdem unumgänglich. Jedoch können die Lagerungsintervalle verlängert werden.
- Nach dem heutigen pflegewissenschaftlichen Stand sollten folgende Hilfsmittel zur Versorgung von Dekubituspatienten NICHT MEHR EINGESETZT werden:
- Felle
- Wassermatratzen
- Sitzringe
- Watteverbände
- Fellschuhe
- mit Wasser gefüllte Einmalhandschuhe
Dekubitus-Therapie: Maßnahmen und Therapiedauer bei Druckschädigungen
Insgesamt sind Therapieansätze und -dauer von der Größe und Tiefe der Druckschädigung abhängig. Oberflächliche Druckschädigungen können in einer regulären Wundheilungszeit von 21 Tagen abheilen. Währenddessen tiefe Druckschädigungen mit einer entsprechenden Größe bis zu einem Jahr und darüber hinaus benötigen können, um vollständig zu heilen. Wichtige Störfaktoren der Wundheilung bei Druckgeschwüren sind:
- schlechte bis fehlende Durchblutung der Haut
- abgestorbenes Gewebe
- bestehende Wundinfektion
- ein reduzierter Allgemeinzustand
- falsche lokale Wundbehandlung
- unzureichende Ernährung
Das absolut wichtigste Vorgehen bei der Dekubitus-Therapie ist die Wiederherstellung der Durchblutung des entsprechenden Hautareals. Dies wird durch die komplette Druckentlastung des betroffenen Gebietes erreicht. Die Druckentlastung führt zu einem sofortigen Aufbau der Mikrozirkulation und damit zur Versorgung der Wunde mit Sauerstoff sowie mit anderen biologisch wichtigen Stoffen, die für den Wundheilungsprozess dringend erforderlich sind. Die konservative Dekubitus-Behandlung basiert auf fünf Therapieprinzipien:
- Druckentlastung,
- Bewegungsförderung (Mobilisation),
- Nekrosenentfernung,
- Infektbekämpfung beziehungsweise -sanierung, Wundverband, Wundmanagement (z.B. mithilfe der VAC-Therapie)
- Minimierung von Risikofaktoren
Dekubitalulzera Kategorie III werden in der Regel konservativ behandelt. Kategorie IV sollte chirurgisch plastisch versorgt werden, absolute OP-Indikation besteht bei einer Osteomyelitis sowie bei multiplen tiefen Dekubitalulzerationen. Dekubitusprophylaxe ist wirksam, wenn ein Dekubitus verhindert wird. Entsteht dennoch ein Dekubitus muss das nicht zwangsläufig auf ungenügende Pflege und Prävention hindeuten (Bsp: Palliativpflege). Der Erfolg der präventiven Maßnahmen kann nur durch regelmäßige Hautinspektionen beurteilt werden.
Eine vollständige Wunddokumentation im Rahmen der Dekubitusprophylaxe und -therapie muss eine Erfassung des gesamten Patientenstatus, wie:
- Grunderkrankung des Patienten
- Dekubitusrisikoerhebung
- Ernährungsstatus
- Medikamente
- Störfaktoren der Wundheilung
- Schmerzerhebung und Schmerztherapie
beinhalten.
FAQ
Was sind die häufigsten Risikofaktoren für die Entwicklung eines Dekubitus?
Zu den Risikofaktoren zählen eingeschränkte Mobilität, fortgeschrittenes Alter, Unterernährung, Feuchtigkeit auf der Haut, Durchblutungsstörungen und bestimmte Grunderkrankungen wie Diabetes oder neurologische Störungen. Diese Faktoren erhöhen die Gefahr, dass Druckgeschwüre entstehen.
Wie oft sollten Patienten umgelagert werden, um einem Dekubitus vorzubeugen?
Die Häufigkeit der Umlagerung hängt vom Zustand des Patienten ab, aber in der Regel wird eine Umlagerung alle zwei Stunden empfohlen. Individuelle Lagerungsintervalle sollten auf Basis des Dekubitusrisikos und der Hautbeobachtung angepasst werden.
Welche Lagerungstechniken helfen, einen Dekubitus zu verhindern?
Techniken wie die Weichlagerung, Mikrolagerungen und die LiN-Lagerung (Lagerung in Neutralstellung) entlasten druckgefährdete Stellen. Regelmäßige Positionswechsel und die Verwendung geeigneter Lagerungshilfsmittel tragen ebenfalls dazu bei, Druckgeschwüre zu vermeiden.
Welche Hilfsmittel sind für die Dekubitusprophylaxe geeignet?
Hilfsmittel wie Wechseldruckmatratzen, Micro-Stimulations-Systeme und spezielle Antidekubitusauflagen helfen, den Druck gleichmäßig zu verteilen und die Haut zu entlasten. Intelligente Matratzen mit Sensoren können auch genutzt werden, um das Dekubitusrisiko zu überwachen.
Was ist der Fingertest nach Phillips, und wie wird er angewendet?
Der Fingertest wird verwendet, um eine druckbedingte Hautrötung von einer anderen Art von Erythem zu unterscheiden. Dabei drückt man mit dem Finger auf die Hautrötung; wenn sich die Rötung wegdrücken lässt, liegt kein Dekubitus vor. Bleibt die Rötung bestehen, deutet das auf einen Dekubitus Kategorie I hin.
Sebastian Kruschwitz ist Wundexperte ICW sowie Pflegetherapeut Wunde ICW. Der gelernte Gesundheits- und Krankenpfleger ist außerdem Autor zahlreicher Publikationen zu den Themen Wundheilung und Wundversorgung. Er wurde 2023 in einem bundesweiten Wettbewerb zum beliebtesten Pflegeprofi Berlins gewählt. In der ZBI Gruppe leitet Sebastian seit vielen Jahren den Fachbereich Wundmanagement an unseren Standorten Berlin und Hamburg.
Weitere interessante Artikel:
Ein Fallbeispiel von Sebastian Kruschwitz
Das Wichtigste zur LiN®-Lagerung
Das Bobath-Konzept » Therapie & Pflege
Richtige Tracheostomapflege zur Prophylaxe
Quelle:
dck media GmbH 2021 - Poster “Überarbeitete Definition und Klassifizierung des Dekubitus” mit Übersetzungen und kultureller Anpassung von Susanne Danzer, Sebastian Kruschwitz, Dr. Horst Braunwarth, Bernd von Hallern und Prof. Sebastian Probst