Ulcus cruris: Überblick zu Ursachen, Arten und Pflege
Eine tiefe, schlecht bis überhaupt nicht verheilende Wunde am Unterschenkel: hierbei handelt es sich um einen Ulcus cruris, ein Unterschenkelgeschwür. Der Ulcus zählt zu den chronischen Wunden und betrifft in der Regel ältere Menschen mit venösen oder arteriellen Grunderkrankungen. Alles Wissenswerte zu den Ursachen, Arten und Pflege bei Ulcus cruris lesen Sie in diesem Artikel.
Was ist ein Ulcus cruris / Offenes Bein?
Im Gegensatz zu den anderen chronischen Wunden, kommt das Geschwür des Unterschenkels sehr häufig vor. Umgangssprachlich ist es auch als “offenes Bein” bekannt. Die häufigste Form ist das Ulcus cruris venosum. Das offene Bein ist zu:
- 70% venös bedingt,
- 10% arteriell,
- 10% gemischt und
- 10% dieser chronischen Wunde haben andere Ursachen.
Alle Formen sind also Ausdruck und Symptom von anderen Grunderkrankungen.
Im Schnitt verzeichnen wir bei dem Ulcus cruris venosum in Deutschland ca. 200.000 Neuerkrankungen pro Jahr. Die durchschnittliche Liegedauer unter DRG-Bedingungen (Diagnosis Related Groups) liegt bei 15,8 Tagen. Nach Abheilung ist mit Rezidiven von 60-90% zu rechnen. Patient*innen werden durchschnittlich 8,5 Jahre früher berentet.
Ulcus cruris venosum: Ursachen und Entstehung
Dem offenen Bein mit venöser Genese (Ulcus cruris venosum), gehen in Abgrenzung zum Ulcus cruris arteriosum, in der Regel die primäre Varikose, aber auch die sekundäre Varikose (postthrombotisches Syndrom) voraus. Zusammengefasst wird das als chronisch venöse Insuffizienz (CVI) bezeichnet. Die Mischform aus venös-bedingtem und arteriell-bedingtem Ulcus cruris, das Ulcus cruris mixtum, weist Charakteristika beider Ausprägungen auf, die Grundlage liegt in der zusätzlichen arteriellen Gefäßbeteiligung. Durch einen pathologischen Rückfluss von Blut in den Beinvenen unterschiedlicher Genese, werden venöse Hypertonie und venöse Hypovolämie ausgelöst. In Folge tritt eine Mikrolymphoangiopathie auf und die Fließgeschwindigkeit des Blutes in den Kapillaren nimmt ab. Die Kapillaren erweitern und deformieren sich. Durch die Ablagerung von Eiweißen an den Kapillarwänden werden Entzündungen ausgelöst und Fibrinogen ausgeschieden. Dieses bedingt eine Verdickung der Kapillarwände und führt zu einer konsekutiven Verminderung von Permeabilität und Diffusion sowie lokalem Sauerstoffmangel. Daraus ergibt sich ein Ulcus cruris venosum mit Stauungsdermatitis (Schuppung/Rötung), Pigmentverschiebung (die typische Braunverfärbung der Unterschenkel) und einer Dermatoliposklerose (Verhärtung von Haut und Unterhautfettgewebe).
Zu den Risikofaktoren der CVI zählt alles, was sich negativ auf die Durchblutung der unteren Extremitäten auswirken kann. Dazu zählen grob gefasst:
- familiäre Disposition (10% genetisch bedingter Venenklappendefekt)
- berufliche Belastung (vor allem sitzende oder stehende berufliche Tätigkeit)
- höheres Lebensalter (u.a. abnehmende Zellneubildungsrate)
- Übergewicht
- Schwangerschaften (dauerhafte Erweiterung der Venen durch Hormonumstellungen)
- Immobilität (reduzierte Venenklappenaktivität, verminderte Muskelpumpe)
- tiefe Beinvenenthrombose (Gefahr des postthrombotischen Syndroms)
- Geschlecht: Frauen sind häufiger betroffen als Männer.
Stadien / Krankheitsverlauf und Schweregrade
Die chronisch venöse Insuffizienz (CVI) wird nach Widmer/Marshall in 3 Grade eingeteilt.
Grad 1a
Besenreiserartige Venen, halbmondförmig um den Knöchel und oberhalb des Fußgewölbes (Corona phlebectatica), sowie Stauungsekzeme
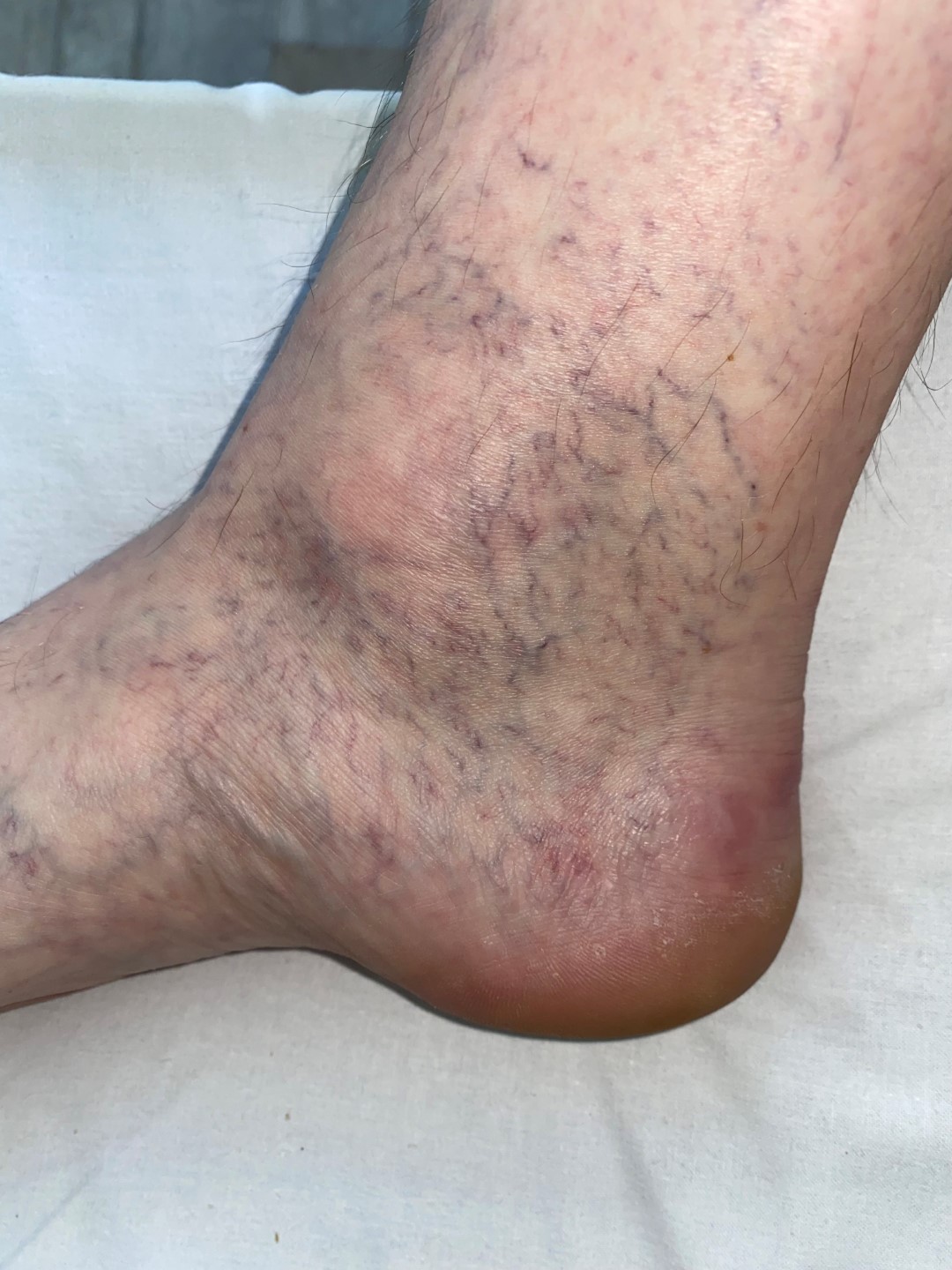
Ulcus cruris venosum Grad 1b | © ZBI Gruppe
Grad 1b
Zusätzlich zu Grad 1a auch klinisch nachweisbare Ödeme.
Grad 2
Dermatoliposklerose mit und ohne Atrophie blanche.
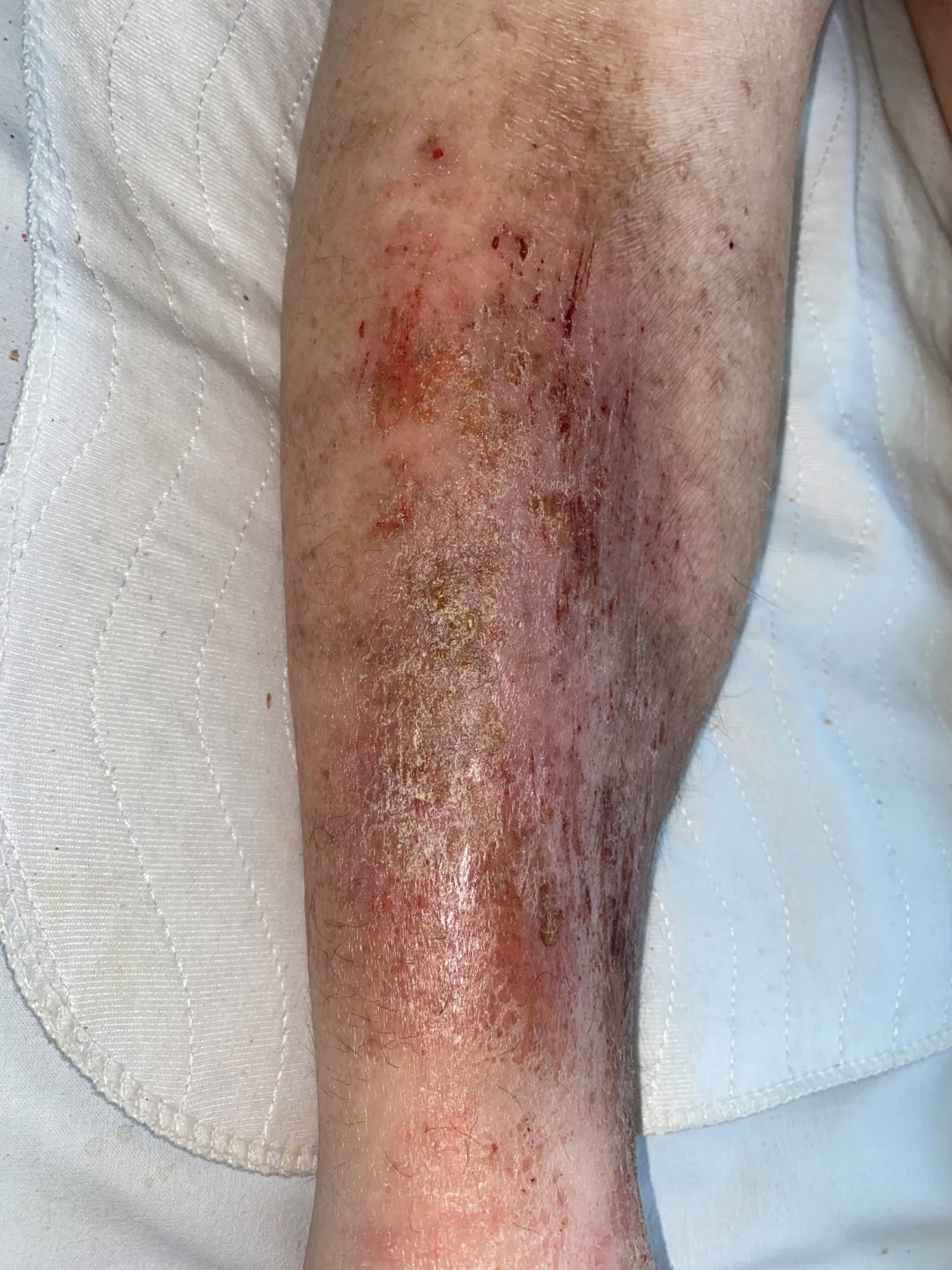
Ulcus cruris venosum Grad 2a | © ZBI Gruppe
Grad 2b
Zusätzlich Ödeme (unterschiedlicher Ausprägung).
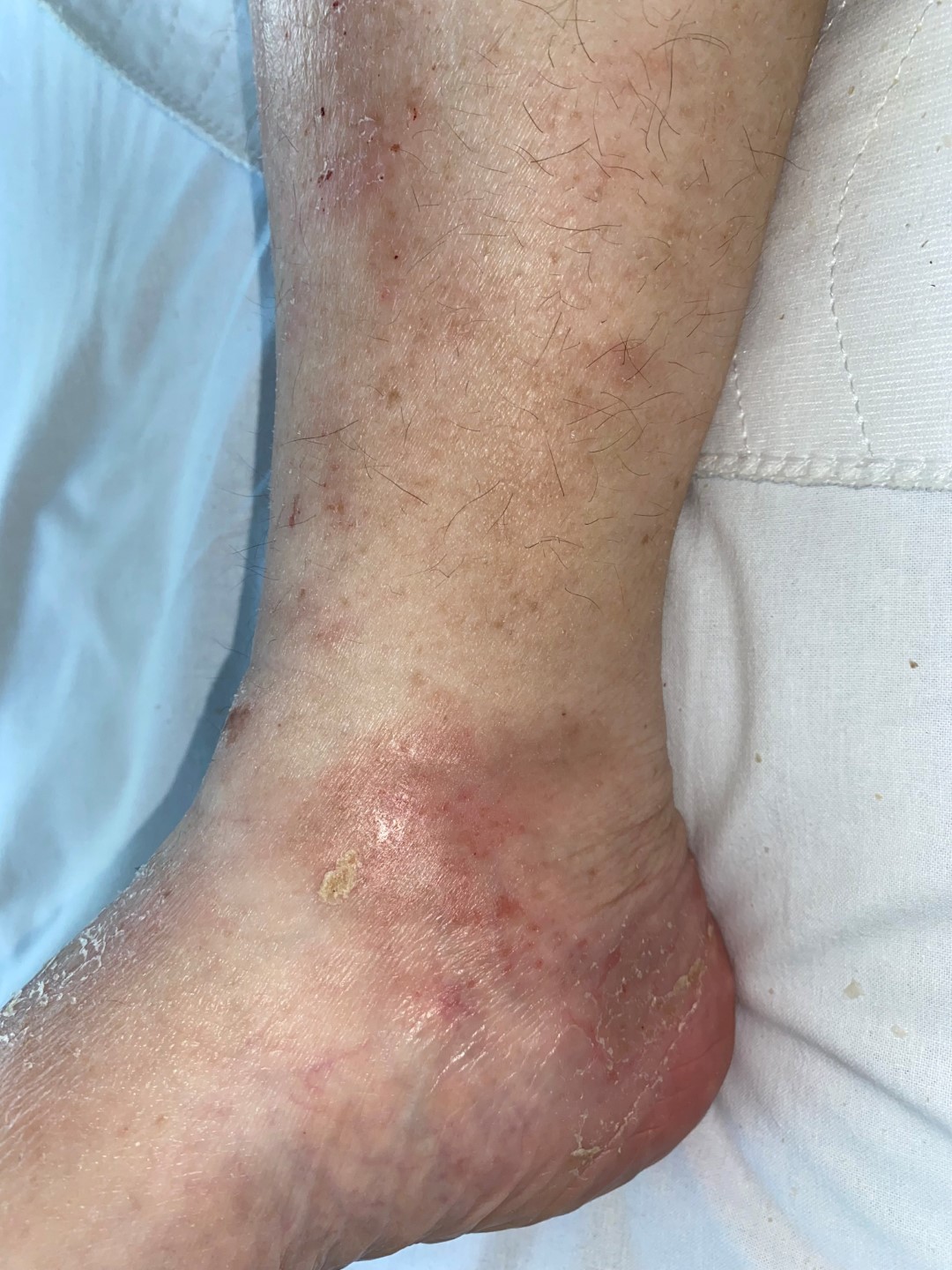
Ulcus cruris venosum Grad 2b | © ZBI Gruppe
Grad 3a
Abgeheiltes Ulcus cruris venosum.
Grad 3b
Florides/blühendes Ulcus cruris venosum.
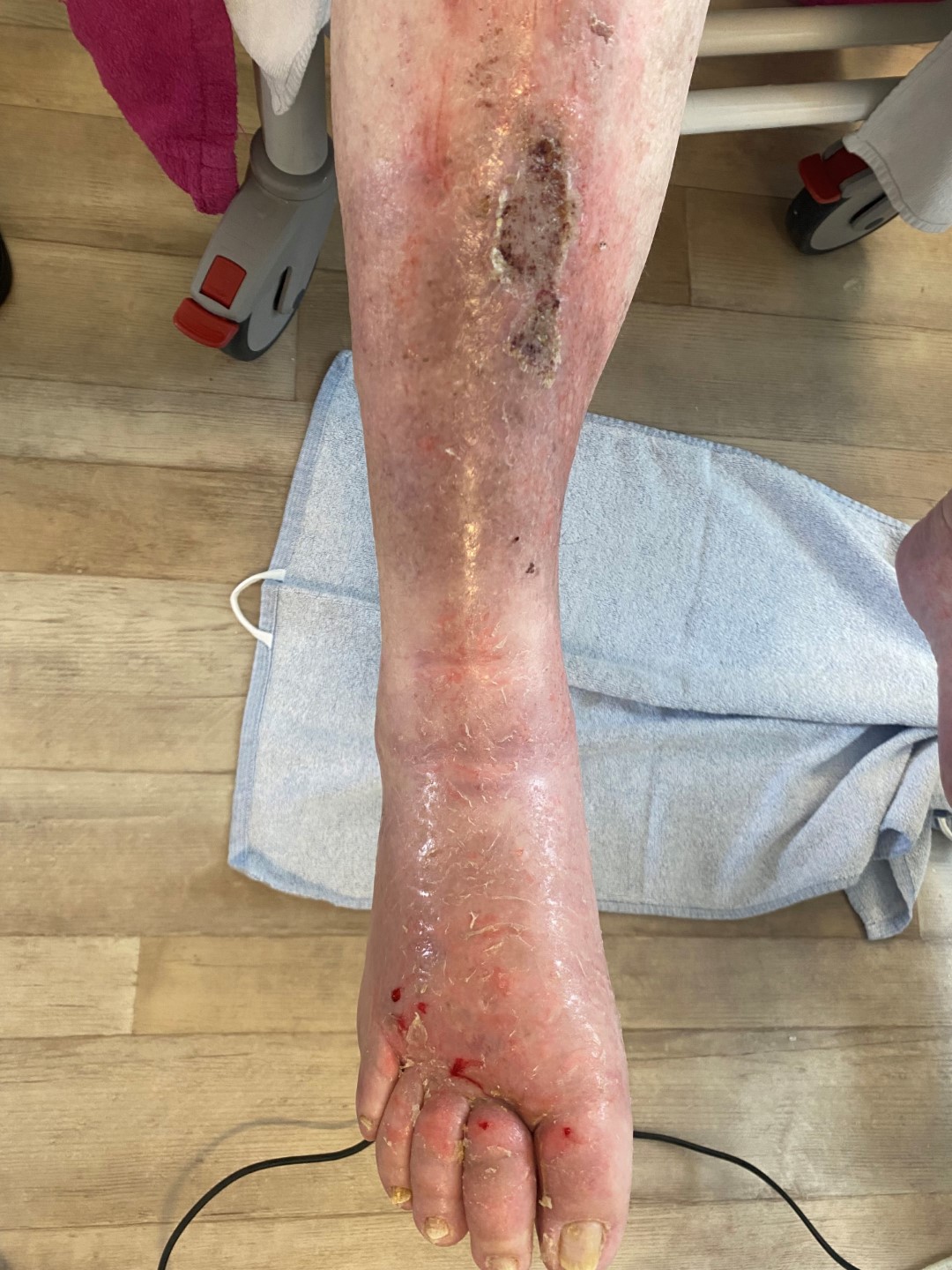
Ulcus cruris venosum Grad 3b | © ZBI Gruppe
Der Terminus “Ulcus (Geschwür) cruris (Unterschenkel)” bezeichnet das Unterschenkelgeschwür als Symptom. Erst nach Zuordnung der Genese, wie Ulcus cruris mixtum, kann eine Diagnose gestellt werden. Die Verteilung und Häufigkeit der Arten von Ulcus cruris gliedert sich wie folgt:
- zu 70% venös bedingt,
- zu 10% arteriell bedingt,
- und zu 10% gemischt bedingten Ulcera.
Die verbleibenden ca. 10% der Unterschenkelgeschwüre haben andere Ursachen, die nicht näher bezeichnet werden.
Unsere Stellenangebote für Berlin und Hamburg
Therapie des Ulcus cruris venosum
Da sich ein Unterschenkelgeschwür als Symptom einer anderen pathologischen Grunderkrankung zeigt, steht neben der eigentlichen Wundbehandlung die Therapie der Grunderkrankung, basale Kausaltherapie, im Vordergrund. Die Behandlung von Krampfadern, ist nach Erhebung des Gefäßstatus mittels Duplexsonographie, eine Therapieoption. Dafür stehe chirurgische Verfahren (Varizenchirurgie) und Sklerosierung (gezielte chemische Verödung) zur Verfügung. Sie sollten möglichst initial durchgeführt werden, um Abheilungszeiten zu verkürzen.
Wundversorgung bei Ulcus cruris venosum
Bevor mit der Wundversorgung begonnen werden kann, müssen im Vorfeld einige Dinge geklärt sein. In der Anamnese muss der ärztliche Dienst vorab klären:
- Seit wann besteht das Ulcus?
- Welche Vorbehandlungen sind bereits initiiert worden? welche Wundauflagen kamen dabei zum Einsatz?
- Wurde schon ein Kompressionsverband angelegt?
- Gibt es Grunderkrankungen, insbesondere der Diabetes mellitus, die sich auf die CVI auswirken?
- Sind Allergien bekannt?
- Welche Dauermedikation wird eingenommen und sind darunter Analgetika zu finden?
Nach Entfernung des alten Verbands muss das Exsudat nach Aussehen, Farbe, Geruch und Menge beurteilt werden. Des Weiteren wird die Wundbeschaffenheit (Länge, Breite, Tiefe) der Ulceration bestimmt. Zur bakteriologischen Bestimmung kann ein Abstrich genommen werden.
Nach lückenloser Fotodokumentation und Wunddokumentation wird die Wunde mit einer sterilen NaCl-Kompresse abgedeckt und die Dopplersonografie kommt an der Arteria dorsalis pedis und der Arteria tibialis posterior zum Einsatz. Auch die Fußpulse sollten ertastet werden, um eine eventuell begleitende periphere arterielle Verschlusskrankheit (PAVK) auszuschließen.
Nach Sicherung der Diagnosen wird die Therapie des Unterschenkelgeschwürs festgelegt. Die Patient*inneninformation über weitere Therapiemaßnahmen ist unerlässlich. Erst jetzt kommt eine Wundauflage zum Einsatz. Diese sollte phasengerecht, also je nach Aufkommen des Wundexsudats, ausgewählt werden. Sie muss darüber hinaus auch die Eigenschaft besitzen das Exsudat so zu binden, dass es unter Kompression nicht wieder an die Wunde abgegeben wird. Final wird ein Kompressionsverband, der nach den nachfolgend beschriebenen Kriterien ausgewählt wird, angelegt.
Die Kompressionstherapie bei Ulcus cruris
Ist eine hochgradige periphere arterielle Verschlusskrankheit (PAVK) ausgeschlossen, dient die Kompressionstherapie als Voraussetzung, um das Ulcus cruris venosum zur Abheilung zu bringen. Das Wirkprinzip ist die Unterstützung des venösen Rückflusses.
Der arterielle Druck über den Knöchelarterien muss über 80 mmHg liegen und der brachio tibiale Index über 0,8 sein.
Bei der Anwendung der Kompressionstherapie sollten selbst geringe Traumata vermieden werden. Bei Patient*innen mit Gangstörungen und Gangunsicherheiten können eventuell dicke Wandersocken oder Kniestrümpfe als Überzug sinnvoll sein. Das Schuhwerk sollte gut sitzen. Besonders bei älteren Patient*innen müssen unbedingt Traumata beim Schuhwechsel vermieden werden.
Varianten der Kompression
Der Einsatz von Kurzzugbinden ist mit einem hohen Arbeits- und niedrigen Ruhedruck verbunden.
Indikation: Verbandwechsel mit kurzen Intervallen (zum Beispiel täglich) bei mobilen Patient*innen.
Hier besteht allerdings das Problem, dass der Arbeitsdruck sehr schnell nachlässt. Bereits nach 8 h ist nur noch der halbe Arbeitsdruck von 15-20 mmHg vorhanden. Daher sollten die Kurzzugbinden nur bei stark nässenden Ulzerationen eingesetzt werden.
Im Gegensatz dazu bedingt der Einsatz von Langzugbandagen einen hohen Ruhe- und niedrigen Arbeitsdruck.
Indikation: Verbandwechsel mit kurzen Intervallen von 1-3 Tagen bei immobilen Patient*innen.
Mehrlagen-Kompressionssysteme eignen sich vor allem bei Verbänden mit längerem Wechselintervall von 5-7 Tagen. Sie sind auch für immobile Patient*innen geeignet. Der ideale Sitz über mehrere Tage sowie der konstante Kompressionsdruck von 40 mmHg sind bei diesen Systemen eindeutige Vorteile.
Kompressionsstrumpf-Systeme mit Anziehhilfe können nach der Entstauung (ca. 2 Wochen) mittels Kompressionsbinden angewendet werden. Vorteilhaft ist, dass es nicht mehr zu einem Verrutschen der Wundverbände beim Anziehen des Strumpfes kommt. Ebenso ist ein konstanter Kompressionsdruck gegeben. Das An- und Ablegen des Systems geht zügig von statten. Patient*innen können normale Schuhe tragen.
Kompression als Prophylaxe
Nach Abheilen des Ulcus ist das dauerhafte Tragen eines Kompressionsstrumpfes der Kompressionsklasse II als Rezidivprophylaxe zwingend notwendig.
Chirurgische Maßnahmen: Débridement beim 'offenen Bein'
Die schnellste und effizienteste Form des Débridements ist und bleibt die chirurgische Form. Hierbei wird mit einem Skalpell, einem scharfen Löffel und/oder der Ringkürette avitales Gewebe sowie Beläge des Wundgrundes abgetragen. Als direkte Wundauflage nach einem scharfen Débridement empfehlen sich Ca-Alginat Kompressen, da sie eine blutstillende Wirkung haben. Um eine Mazeration zu verhindern, sollten das Alginat nicht über den Wundrand hinaus gelegt werden.
Weitere Débridementformen sind das biochirurgische Débridement, das autolytische Débridement, das enzymatische sowie das mechanische Débridement. Insbesondere das Micro-Wasserstrahl-Débridement (Hydrotherapie) kann avitale Wundgründe sehr schnell und effektiv reaktivieren. Wenn du mehr über das Débridement wissen möchtest, dann schau dir auch unseren Artikel: Debridement » Verfahren & Arten im Überblick an.
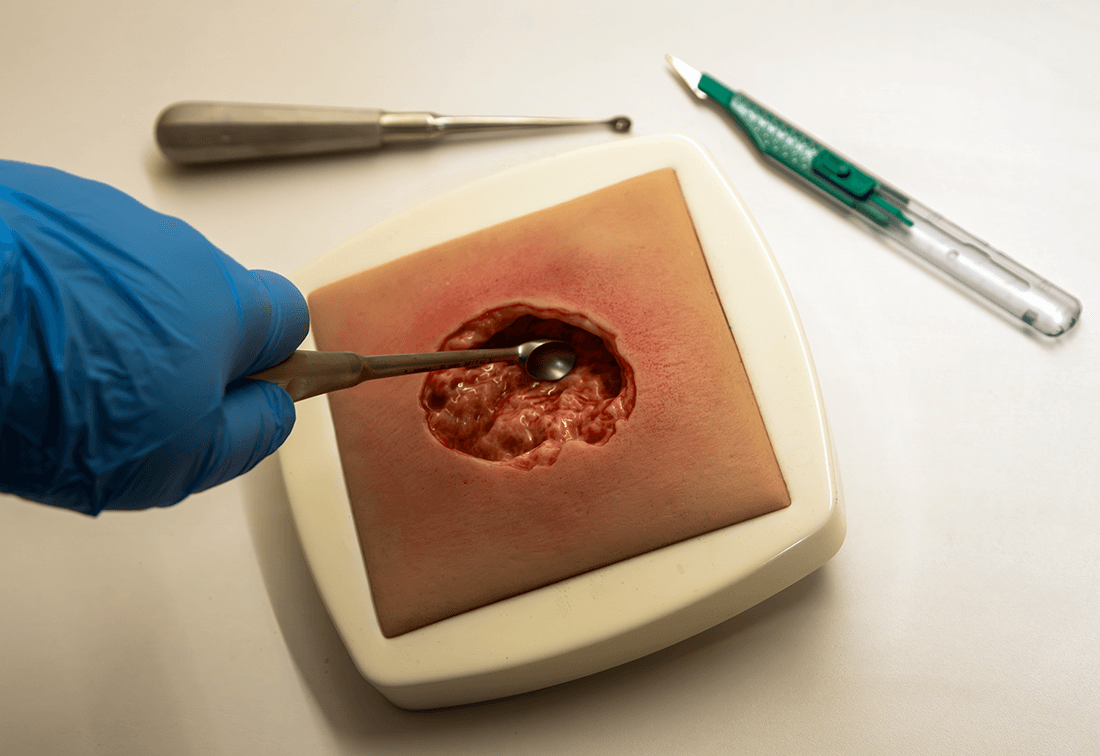
Débridement ist das Entfernen von avitalem Gewebe | © ZBI Gruppe
Weitere Aspekte zur Ulcus cruris-Behandlung
… sind der Ultraschall, proteolytische Enzyme, Kollagene, Laser und das osmotische Débridement. Das mechanische Débridement sollte ohnehin bei jedem Verbandwechsel angewandt werden, da nur eine saubere Wunde auch heilen kann.
Prophylaxe gegen Begleiterscheinungen und Folgen von Ulcus cruris venosum
Neben der bereits angesprochenen Rezidivprophylaxe, führen Gewichtsabnahme, Gefäßsport, apparative intermittierende Kompression und Ernährungsanpassungen zur günstigen Einflussnahme der zu Grunde liegenden Erkrankungen und Risikofaktoren des Ulcus cruris venosum.
Hautschutz und Hautpflege
Empfindliche Haut benötigt besondere Pflege. Medizinische Reinigungsprodukte wie eine Waschlotion mit einem hautneutralen pH-Wert sorgen dafür, dass der Säureschutzmantel der Haut während des Waschvorgangs nicht belastet wird.
Die umliegende Haut kann durch die Wundversorgung ebenso belastet werden wie der Wundrand. Feuchtigkeit unter Verbandsmaterialien, aber auch mechanische Beanspruchung, zum Beispiel durch eine Kompressionstherapie, können nicht nur bei Patient*innen mit empfindlicher Haut, zu Irritationen führen. Bei Ulcus cruris venosum kommt es auf Grundlage der ödematösen Schwellung zu einer schlechteren Versorgung der Haut. Extrem trockene Haut sowie massive Rötungen und Reizungen sind die Folge. Eine zusätzliche medizinische Hautpflege wie z. B. mit einer harnstoffhaltigen Pflegelotion oder einem Schaum sind hier in jedem Fall zu empfehlen.
Wundvergrößerung bei Ulcus cruris vorbeugen
Wenn Wundränder und Wundumgebung durch Wundexsudat und andere Körperflüssigkeiten aufweichen, kann das zu einer Vergrößerung der Wunde führen. Zusätzlich setzen mechanische Reizungen wie z. B. die Entfernung eines klebenden Verbandes der Haut zu. Eine vorbeugende Versorgung mit einem Wundrandschutz wie z. B. ein Acrylat-Spray, Applikator oder Creme schützt die intakte oder irritierte Haut zuverlässig vor äußeren Einflüssen.
FAQ
Was sind die häufigsten Ursachen für ein Ulcus cruris?
Die häufigsten Ursachen für ein Ulcus cruris sind chronische venöse Insuffizienz (CVI), arterielle Verschlusskrankheit (PAVK), und Diabetes mellitus. Weitere Risikofaktoren umfassen Rauchen, Übergewicht, Bewegungsmangel und eine familiäre Neigung zu Durchblutungsstörungen.
Welche Rolle spielt die Kompressionstherapie bei der Behandlung von Ulcus cruris?
Die Kompressionstherapie ist eine wichtige Behandlungsmaßnahme, insbesondere bei venös bedingten Ulcera. Sie fördert den venösen Rückfluss, reduziert Schwellungen und unterstützt die Wundheilung. Der Einsatz von Kompressionsverbänden oder -strümpfen sollte stets nach ärztlicher Rücksprache erfolgen.
Kann ein Ulcus cruris vollständig heilen?
Ja, ein Ulcus cruris kann unter bestimmten Bedingungen vollständig heilen, vor allem wenn die zugrunde liegende Ursache, wie eine venöse Insuffizienz, effektiv behandelt wird. Eine rechtzeitige Diagnose, konsequente Wundpflege und entsprechende Maßnahmen zur Verbesserung der Durchblutung sind entscheidend.
Wie kann ich einem Ulcus cruris vorbeugen?
Vorbeugende Maßnahmen umfassen regelmäßige Bewegung, das Tragen von Kompressionsstrümpfen bei bestehenden venösen Problemen, eine gesunde Ernährung, die Vermeidung von Übergewicht sowie den Verzicht auf Rauchen. Eine gute Hautpflege und das rechtzeitige Behandeln von kleinen Hautverletzungen sind ebenfalls wichtig.
Welche Wundauflagen sind bei der Behandlung eines Ulcus cruris sinnvoll?
Die Wahl der Wundauflage hängt vom Exsudataufkommen und der Wundphase ab. Bei stark nässenden Wunden eignen sich Alginat- oder Hydrofaser-Auflagen, während Schaumverbände bei moderatem Exsudat bevorzugt werden. Es ist wichtig, dass die Wundauflage das Exsudat gut bindet, um eine Mazeration der Wundumgebung zu verhindern.
Sebastian Kruschwitz ist Wundexperte ICW sowie Pflegetherapeut Wunde ICW. Der gelernte Gesundheits- und Krankenpfleger ist außerdem Autor zahlreicher Publikationen zu den Themen Wundheilung und Wundversorgung. Er wurde 2023 in einem bundesweiten Wettbewerb zum beliebtesten Pflegeprofi Berlins gewählt. In der ZBI Gruppe leitet Sebastian seit vielen Jahren den Fachbereich Wundmanagement an unseren Standorten Berlin und Hamburg.
Weitere informative Artikel:
Maßnahmen zur Dekubitusprophylaxe
Informationen zur VAC-Therapie
Hauteinrisse bei empfindlicher, fragiler Haut
Debridement » Verfahren & Arten im Überblick
Quellen:
"Modernes Wundmanagement mit hydroaktiver Wundtherapie" - Carsten Wagenseil
"Ulcus cruris - Genese, Diagnostik und Therapie", 2. Auflage - Prof. Dr. Joachim Dissemond